Тупая травма живота
Тупая травма живота – это закрытое травматическое повреждение органов брюшной полости и забрюшинного пространства. Проявляется болью в животе, ослаблением перистальтики, нарушением общего состояния. Возможно развитие шока. Состояние представляет угрозу для жизни, требуются неотложные лечебные мероприятия. Диагноз выставляется на основании клинических симптомов, данных УЗИ, КТ, рентгенографии, лапароскопии и других исследований. Лечение хирургическое – ревизия, ушивание или удаление поврежденных органов.
Общие сведения
Тупая травма живота – повреждение внутренних органов, расположенных в брюшной полости и забрюшинном пространстве, при сохранении целостности кожных покровов передней брюшной стенки, поясничной области и боковых отделов живота. Представляет угрозу для жизни больного, при этом внешние признаки тяжелого повреждения отсутствуют или минимальны (кожные покровы целы, видимых деформаций нет), характерно наличие светлого промежутка (состояние пострадавшего сразу после травмы может оставаться удовлетворительным).
Все перечисленное в ряде случаев становится причиной позднего обращения больных к специалистам, затрудняет оказание первой помощи и создает определенные сложности в процессе диагностики. Между тем, вероятность благополучного исхода напрямую зависит от своевременного начала лечения. При развитии тяжелого состояния эффективность врачебной помощи значительно снижается, а вероятность летального исхода и возникновения опасных осложнений резко увеличивается.
Тупая травма живота
Причины
Непосредственной причиной тупой травмы живота становится мощный концентрированный удар в область передней брюшной стенки и боковые отделы живота, реже – в область поясницы. Обычно в момент воздействия мышцы живота находятся в более или менее расслабленном состоянии – это создает благоприятные условия для «пропускания» удара вглубь тканей. Подобный механизм травмы может наблюдаться во время криминальных инцидентов (удар кулаком или ногой), автомобильных аварий, падений с большой высоты, природных или промышленных катастроф.
Для большинства перечисленных происшествий характерно интенсивное травматическое воздействие и одновременное возникновение нескольких повреждений. Возможны сочетания закрытой травмы живота с переломом таза, переломами ребер, переломами костей верхних и нижних конечностей, переломом позвоночника, ЧМТ и ранениями различных областей. Наличие нескольких повреждений утяжеляет состояние больного, провоцирует быстрое развитие травматического шока и увеличивает вероятность массивной кровопотери.
Классификация
С учетом особенностей повреждения в абдоминальной хирургии выделяют следующие виды тупой травмы живота:
- Без повреждения внутренних органов. В эту группу включают ушибы, разрывы фасций и мышц брюшной стенки.
- С повреждением органов брюшной полости. Сюда относят повреждение селезенки, повреждение печени, внутрибрюшинный разрыв мочевого пузыря, разрыв тонкого и толстого кишечника.
- С повреждением органов, расположенных за пределами брюшной полости. В эту группу включают внебрюшинный разрыв мочевого пузыря, повреждение почки, повреждение поджелудочной железы и разрывы некоторых отделов толстого кишечника.
- С внутрибрюшным кровотечением. Подобные травмы могут возникнуть при повреждении печени, селезенки, сосудов сальника и брыжейки кишечника.
- С угрозой раннего развития перитонита. Сюда относят травмы с разрывом полых органов (желудка, кишечника).
- С одновременным повреждением полых и паренхиматозных органов.
Тупая травма живота может быть изолированной (поврежден один орган, например, только печень или только тонкая кишка), множественной (повреждено несколько органов, например, селезенка и толстая кишка) или сочетанной (наблюдается поражение нескольких органов и систем, например, разрыв мочевого пузыря и перелом таза или повреждение поджелудочной железы и перелом плеча).
Симптомы
В анамнезе выявляется характерная травма, пациент жалуется на боль в животе. Отсутствие боли не является основанием для исключения диагноза тупой травмы живота: в светлом промежутке боль бывает незначительной, в эректильной фазе шока пострадавший может недооценивать тяжесть своего состояния и не замечать боли; при наличии других повреждений (например, переломов ребер или костей конечностей) боль в животе может уходить на второй план и не осознаваться из-за интенсивного болевого синдрома в другой части тела; в торпидной фазе шока жалобы могут отсутствовать из-за снижения чувствительности, угнетенности и безучастности больного, нарушений сознания и т. д.
В области передней брюшной стенки, нижних ребер, боковых отделов живота и поясницы иногда видны гематомы и ссадины. Мышцы передней брюшной стенки напряжены (следует учитывать, что при истощении, атрофии мышц, а также утолщении жирового слоя и жировом перерождении мышц напряжение может быть слабым, едва заметным). Выявляется болезненность при пальпации живота, при внутрибрюшных повреждениях определяются положительные симптомы раздражения брюшины.
При наличии 500 и более мл. крови, истекшей из поврежденного сосуда или паренхиматозного органа, можно определить притупление звука при перкуссии живота. При аускультации отмечается ослабление перистальтики. Из других симптомов могут присутствовать тошнота, рвота, отсутствие или изменения стула, кровь в моче, учащенное болезненное мочеиспускание и т. д. В числе общих неспефицических признаков – учащение пульса, снижение АД и увеличение шокового индекса.
В ряде случаев характерные симптомы позволяют травматологу или абдоминальному хирургу заподозрить повреждение того или иного органа еще до проведения инструментальных исследований. Так, при разрывах тонкой и толстой кишки появляется распространяющаяся, усиливающаяся боль в животе, тошнота и рвота, может развиваться травматический шок. При этом при разрывах толстой кишки напряжение брюшной стенки выражено ярче, нередко выявляются признаки внутрибрюшного кровотечения.
При травме печени обычно возникает обильное внутреннее кровотечение. Состояние пациента быстро ухудшается, развивается гиповолемический шок, возможна потеря сознания. Если контакт с больным сохранен, выявляются жалобы на боль в правом подреберье, иррадиирующие в правое надплечье. Давление снижено, дыхание и пульс учащенные, кожа бледная. При повреждении селезенки в ряде случаев также наблюдаются признаки массивного внутреннего кровотечения, однако боль беспокоит не справа, а слева. Иногда (при подкапсульном разрыве) состояние пациента в первые дни или даже недели может оставаться удовлетворительным.
При повреждении поджелудочной железы пострадавший жалуется на резкую боль в подложечной области, отмечается напряжение мышц брюшной стенки и вздутие живота. При повреждении почки возникает макрогематурия и боль в области поясницы. При внебрюшинных разрывах мочевого пузыря выявляется отек промежности и ложные позывы на мочеиспускание, при внутрибрюшинных повреждениях мочевого пузыря наблюдаются частые ложные позывы, боль внизу живота, вздутие живота и ослабление перистальтики.
Диагностика
Пострадавшего с подозрением на закрытую травму живота немедленно доставляют в медицинское учреждение, назначают анализы крови и мочи, определяют группу крови и резус-фактор. В остальном схему обследования составляют индивидуально. Для исключения внутрибрюшного кровотечения (в том числе подкапсульного) и оценки состояния внутренних органов используют УЗИ, КТ, МСКТ. Если эти исследования недоступны, при подозрении на разрыв полых органов применяют рентгенографию брюшной полости.
При подозрении на повреждение мочевого пузыря выполняют катетеризацию, при необходимости проводят восходящую цистографию. Наиболее точным и эффективным методом диагностики повреждений органов брюшной полости является лапароскопия, позволяющая визуально оценить состояние внутренних органов, степень их разрушения, источник и интенсивность кровотечения и, таким образом, максимально четко определить показания к хирургическому вмешательству и тактику оперативного лечения.
Лечение тупой травмы живота
Лечение ушибов, разрывов фасций и мышц брюшной стенки консервативное. При повреждении полых и паренхиматозных органов показана экстренная операция – ушивание, резекция или удаление органа. Вмешательство проводят на фоне интенсивных противошоковых мероприятий: переливания крови и кровезаменителей, искусственного дыхания, стимуляции сердечной деятельности, контроля и стимуляции диуреза и т. д. В послеоперационном периоде продолжают интенсивную терапию, назначают антибиотики и анальгетики.
Прогноз и профилактика
Прогноз определяется тяжестью тупой травмы живота, наличием повреждений тех или иных органов, общим состоянием здоровья пострадавшего, временем проведения оперативного вмешательства. При сочетанных повреждениях летальность достигает 70, при разрывах печени — 50%, при разрывах селезенки — 5%. В раннем послеоперационном периоде возможно развитие перитонита, в отдаленном может возникать спаечная болезнь, обусловленная наличием рубцовых сращений в брюшной полости. Профилактика предполагает проведение мероприятий по снижению уровня травматизма.
|
Литература 1. Травма живота / Урман М.Г. — 2003 2. Повреждение живота / Кулеша В.Ф. — 2010 3. Диагностика и хирургическая тактика при закрытой травме живота / Томнюк Н.Д., Рябков И.А., Жиго П.Т., Кембель В.Р. // Бюллетень ВСНЦ СО РАМН — 2007 — №4 4. Оптимизация диагностики тупой травмы живота / Файзулина Р.Р., Нузова О.Б., Бобылева Е.О. // Здоровье и образование в XXI веке — 2017 — Т.19, №5 |
Код МКБ-10 S36 |
Тупая травма живота — лечение в Москве
Первая помощь: основные методики в одном месте
2 ноября 2022
389 просмотров
Каждый год миллионы людей гибнут или получают серьезные травмы в результате несчастных случаев. Например, в США 40 тысяч людей ежегодно умирают из-за дорожных аварий, а 87 тысяч — от отравлений. В 2019 году в России в автомобильных авариях погибло почти 17 тысяч человек, а из-за случайных отравлений алкоголем в 2020-м умерло более 10 тысяч. Многих смертей можно было бы избежать, если бы первую помощь этим людям оказали до прибытия скорой помощи.
Самое важное, что нужно помнить в любой непредвиденной ситуации:
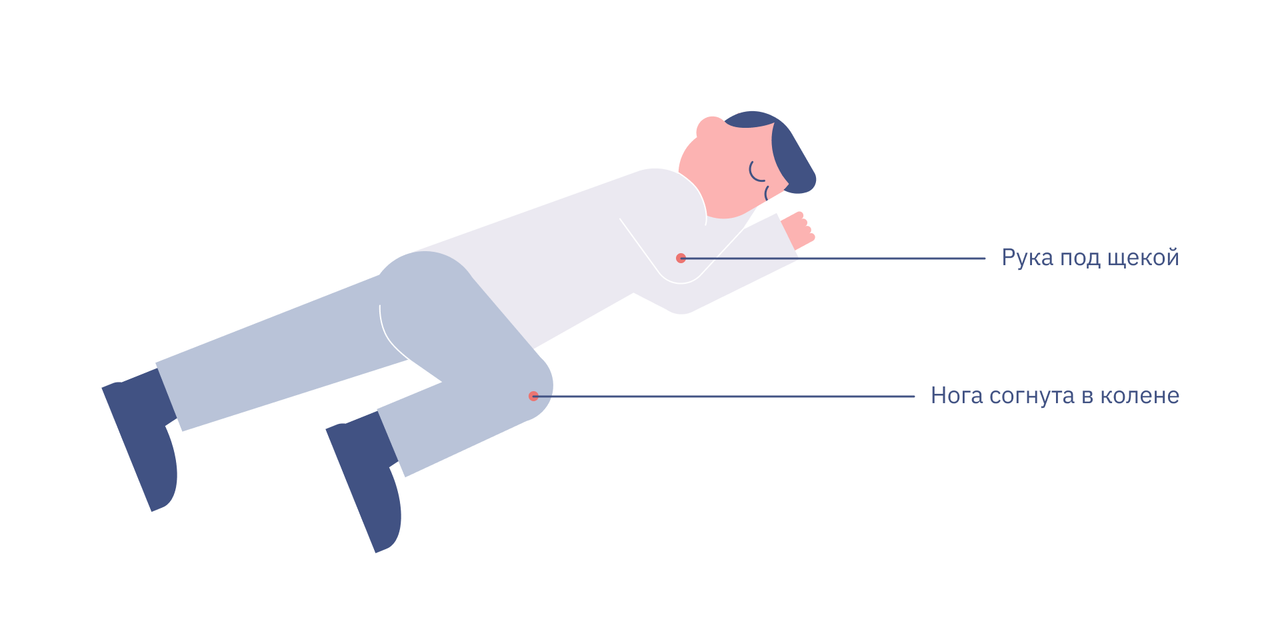
- Если человек находится без сознания, но дышит и у него нет других травм, которые препятствуют его перемещению, — положите его в устойчивое боковое положение до прибытия помощи. Наблюдайте за человеком, чтобы убедиться, что он продолжает нормально дышать.
- Если кто-то без сознания и не дышит — позвоните по номеру 112 и немедленно начните сердечно-легочную реанимацию (СЛР). Если вы не знаете, как ее делать, или растерялись — вам обязательно подскажет оператор службы спасения.
Сердечно-легочная реанимация — это 30 интенсивных надавливаний на грудную клетку (между сосков) и два глубоких вдоха рот в рот. Чтобы сделать искусственное дыхание, голову пострадавшего нужно слегка запрокинуть и зажать ему нос. Если вы не уверены в том, что справитесь, — просто делайте надавливания в темпе 100–120 в минуту, чтобы поддержать работу сердца до прибытия помощи.
Вот некоторые из наиболее распространенных ситуаций, которые могут потребовать неотложной помощи.
Отравился грибами или алкоголем
Люди травятся отбеливателем, лекарствами, если выпили сверх дозы, грибами и алкоголем. Яд можно не только проглотить, но и вдохнуть, например угарный газ.
Последствия отравления зависят от того, что человек съел. Они могут включать боль в желудке, рвоту, проблемы с дыханием, сонливость, судороги, спутанность и потерю сознания. Это может быть смертельно опасно, поэтому нужно обратиться за медицинской помощью.
Что сделать до прибытия скорой:
- Выяснить, что проглотил человек, чтобы сообщить об этом медработнику.
- Не давать человеку ничего есть или пить.
- Не пытаться вызвать рвоту.
- Оставаться с человеком, поскольку он может потерять сознание.
Если человек без сознания, но дышит — положите его в устойчивое боковое положение (как на первом рисунке), чтобы он не задохнулся рвотой, если его начнет рвать.
Если пострадавший потерял сознание и перестал дышать, пока вы ожидаете прибытия помощи, выполните сердечно-легочную реанимацию. Не делайте искусственное дыхание рот в рот, если рот человека загрязнен ядом.
Если человек в сознании и его рвет, соберите немного рвоты — это поможет врачу установить причину отравления.
Подавился едой
Если дыхательные пути заблокированы частично и человек может говорить, кашлять и дышать — ничего не делайте с ним и не бейте по спине, просто дайте откашляться.
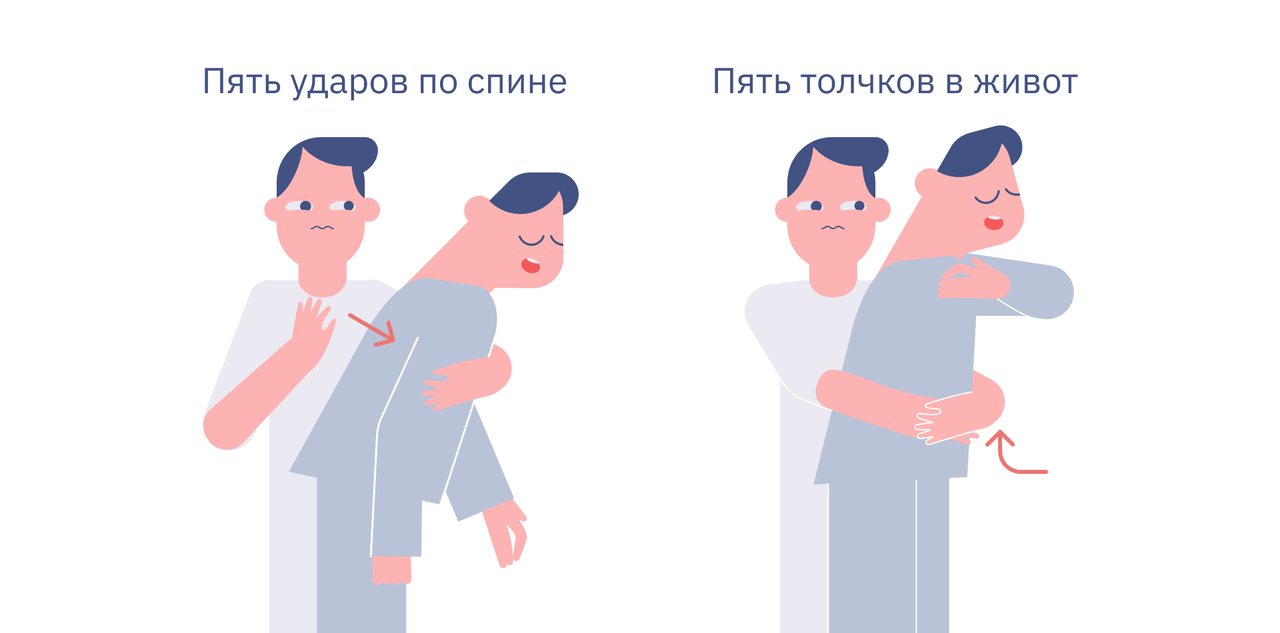
Если же удушье сильное и человек не может говорить, кашлять и дышать — без посторонней помощи он потеряет сознание. Вот теперь стоит ударить ему в спину (касается взрослых и детей старше года).
- Встаньте позади и сбоку от человека и поддерживайте его грудь одной рукой. Наклоните человека вперед, чтобы то, что блокирует его дыхательные пути, вышло изо рта, а не опустилось ниже.
- Нанесите до пяти резких ударов между лопаток основанием ладони.
- Если человек по-прежнему не дышит — сделайте до пяти толчков в живот (только не делайте так с детьми до года и беременными женщинами). Встаньте позади, обхватите его руками за талию и наклоните вперед. Сожмите кулак и поместите его чуть выше пупка пострадавшего, а второй рукой накройте кулак. Резко надавите внутрь и вверх, повторите так до пяти раз. Это называется приемом Геймлиха.
Если дыхательные пути человека по-прежнему заблокированы после ударов по спине и толчков в живот, позвоните по номеру 112, скажите оператору, что человек задыхается, и продолжайте циклы из пяти ударов по спине и пяти толчков в живот, пока не прибудет помощь.
С младенцами до года алгоритм другой:
- Позвоните в скорую помощь.
- Положите ребенка лицом вниз на свое предплечье, чтобы его голова была ниже туловища. Предплечьем можно опираться на бедро.
- Мягко, но сильно ударьте ребенка пять раз посередине спины основанием ладони.
- Если дыхательные пути по-прежнему заблокированы, переверните младенца лицом вверх на своем предплечье.
- Двумя пальцами сделайте пять мягких, но сильных нажатий на грудную клетку. Поместите указательный и средний палец чуть ниже линии сосков и продавите ими грудную клетку примерно на ⅓ ее глубины — это от 2,5 до 4 см. Нужно сделать до пяти нажатий.
- Чередуйте удары по спине и нажатия на грудную клетку, пока ребенок не начнет дышать. Если он потерял сознание — начинайте СЛР.
Обжегся кипятком
- Как можно быстрее охладите место ожога прохладной проточной водой в течение не менее 20 минут или до тех пор, пока боль не уменьшится. Не используйте лед и очень холодную воду.
- Осторожно снимите всю одежду или украшения, если только они не прилипли к обожженной коже.
- Если вы охлаждаете большой обожженный участок, особенно у младенцев, детей и пожилых людей, постарайтесь не допустить переохлаждения (просто прекратите охлаждение ожога на время и накройте человека одеялом).
- Когда ожог остыл, неплотно накройте его пищевой пленкой. Если пищевой пленки нет, используйте чистую, сухую повязку или неворсистый материал.
- Не наносите на ожог никакие кремы и лосьоны.
- Если больно — примите парацетамол или ибупрофен.
Если ожог сильный: площадью больше человеческой кисти, обуглился, обожжена кожа на лице, суставах или половых органах — обратитесь за медицинской помощью.
Сильно порезался
Если у человека сильное кровотечение, нужно постараться предотвратить дальнейшую потерю крови и свести к минимуму последствия шока. Шок — опасное для жизни состояние, которое возникает, когда система кровообращения не может обеспечить организм кровью, насыщенной кислородом, и жизненно важные органы лишаются его.
Вызовите скорую помощь как можно скорее. Затем наденьте одноразовые перчатки, если они есть, — это нужно, чтобы не занести инфекцию.
Если в ране нет постороннего предмета, надавите на нее рукой и удерживайте, пока кровотечение не уменьшится. В идеале на рану лучше положить чистую ткань и давить через нее. Когда кровь пройдет — плотно перевяжите рану.
Если кровотечение не прекращается и ткань пропиталась кровью, положите сверху еще одну прокладку и продолжайте давить на рану, пока кровотечение не остановится. Затем перевяжите рану прямо поверх пропитавшихся кровью прокладок. Если кровь удается сдерживать ― нужно держать минимум 10 минут, чтобы дать ей время сгуститься.
Прямое давление на рану ― самый верный способ остановить кровотечение. Жгут может вообще не понадобиться. Если сомневаетесь — у нас есть подробный материал о том, в каких ситуациях нужен жгут.
Если в ране есть посторонние предметы, например осколки, постарайтесь не давить на них, но и не вынимайте — они помогут замедлить кровотечение. Вместо этого сильно надавите на рану по обе стороны от застрявшего предмета. Прокладки также накладывайте с боков, чтобы избежать давления на инородное тело.
Если часть тела, например палец, оторвалась, положите ее в полиэтиленовый пакет или заверните в пищевую пленку, затем оберните мягкой тканью и поместите в контейнер с колотым льдом. Оторванную конечность нужно отправить в больницу вместе с пациентом.
Сломал ногу или спину
Иногда трудно определить, сломал человек кость или нет. Если вы сомневаетесь — считайте травму за перелом.
Если человек жалуется на сильную боль, постарайтесь предотвратить дальнейшие повреждения и не перемещайте пострадавшего. Пусть он лежит в том же положении, в котором вы его нашли. Просто позвоните в скорую помощь как можно скорее, наблюдайте за ним и не давайте ничего есть и пить — это связано с тем, что в больнице человеку может понадобиться анестезия, а перед ней прием пищи запрещен.
Если боль не слишком сильная, вы можете не ждать скорую и самостоятельно отвезти человека в больницу.
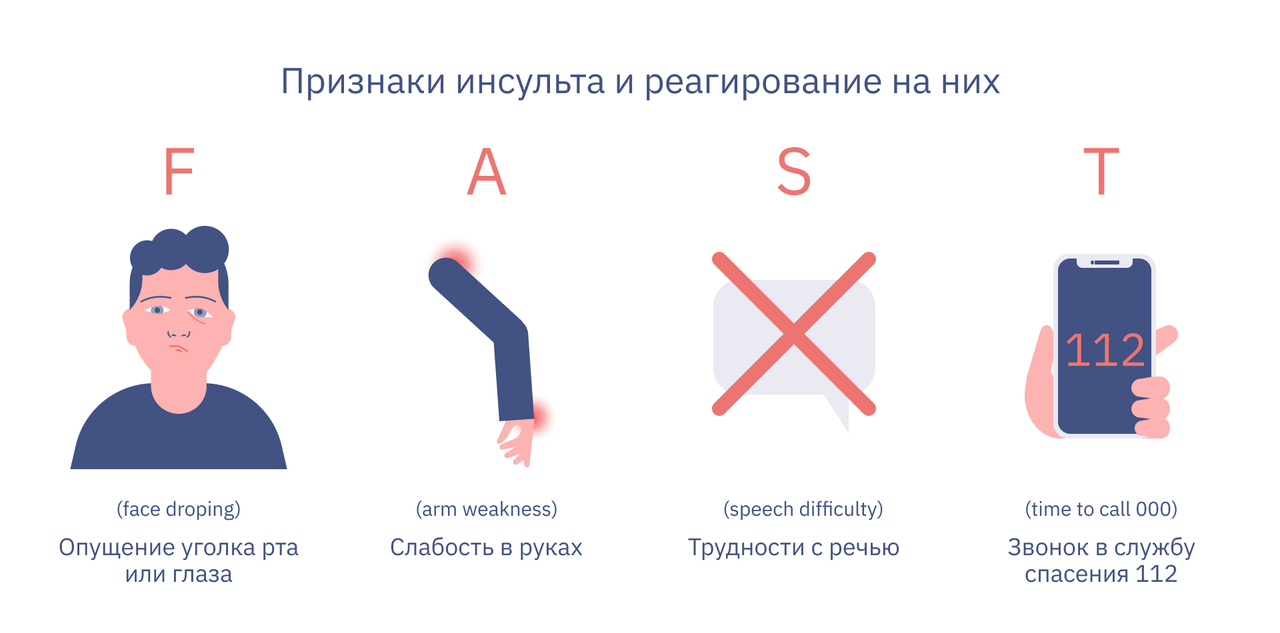
Случился инсульт
Инсульт возникает, когда прекращается кровоснабжение части мозга. Он требует срочной медицинской помощи. Чем раньше человек получит лечение — тем лучше.
Понять, что у человека инсульт, проще всего по критериям FAST — аббревиатура складывается из четырех английских слов: face — лицо, arm — рука, speech — речь, time — время.
- Лицо — при инсульте лицо может перекосить на одну сторону, человек не может улыбаться: одна сторона его рта обвиснет, также может опуститься уголок глаза.
- Рука — человек с подозрением на инсульт может быть не в состоянии поднять обе руки вверх и удерживать их в таком положении — одна из них опустится вниз.
- Речь может быть невнятной, или человек вообще не сможет ничего сказать.
- Время — если вы заметили какие-либо из этих признаков, пора немедленно звонить по номеру 112.
Если у человека были симптомы инсульта, но сейчас их нет, все равно лучше позвонить в скорую, так как это мог быть мини-инсульт — временное нарушение кровоснабжения части головного мозга, которое называется транзиторной ишемической атакой (ТИА). Примерно у одного из трех человек, перенесших ТИА, случится инсульт. Вероятность того, что это произойдет через год после ТИА, составляет 50%.
Прихватило сердце
Сердечный приступ — одно из самых распространенных и опасных для жизни сердечных заболеваний в мире. Инфаркт бывает внезапным и тяжелым, но обычно симптомы развиваются постепенно в течение несколько часов, дней или даже недель.
Не ждите, пока симптомы станут тяжелыми, вызывайте скорую помощь сразу, как заметите признаки инфаркта:
- Боль в груди обычно в центре или левой стороне грудной клетки и ощущение, будто ее что-то сжимает.
- Боль в других частях тела — может ощущаться, как будто боль распространяется от груди вниз по одной (чаще левой) или обеим рукам, в челюсть, шею, спину, живот.
- Сбивчивое дыхание.
- Холодный липкий пот, тошнота, иногда рвота.
Пока ждете врачей, посадите человека в удобное положение — лучше на пол спиной к стене, и дайте ему таблетку аспирина 300 мг. Таблетку нужно медленно прожевать, а затем проглотить. Аспирин нельзя давать только тем, у кого на него аллергия.
Если пострадавшему становится хуже и он теряет сознание, позвоните в скорую еще раз и скажите, что, по вашему мнению, у человека остановка сердца. Проверьте дыхание и при необходимости начните сердечно-легочную реанимацию.
Как вы оцениваете статью?
Комментарии (0)
На чтение 29 мин Просмотров 2.2к. Опубликовано 26.04.2021
Содержание
- Симптомы и признаки
- Первая помощь
- Лечение
- Восстановление
- Последствия
- Заключение
- Тупая травма живота
- МКБ-10
- Общие сведения
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение тупой травмы живота
- Прогноз и профилактика
- Болит живот в области пупка
- Почему болит живот в области пупка?
- Болит живот в области пупка и тошнит
- Болит живот после еды в области пупка
- Болит живот при надавливании в области пупка
- Как не нанести травму позвоночнику: соблюдаем правильную технику подъема тяжестей
- От чего развивается недуг
- Как не сорвать спину во время транспортировки груза
- Советы медиков
- Что делать, если потянул спину
- Задержка месячных
- Симптомы
- Основные причины
- Беременность
- Гинекологические заболевания
- Мощный стресс
- Смена климата
- Неправильное питание
- Гормональная перестройка организма
- Постродовой период
- Диагностика
- Ответы на распространенные вопросы
- Заворот кишечника
- Причины заворота кишок и факторы риска
- Основные симптомы
- Как развивается заболевание
- Диагностика
- Лечение
Практически у каждого человека в жизни случается ситуация, когда «надорвал живот». По своей сути это – не травма, а перенапряжение мышечных волокон брюшной стенки. Оно случается от поднятия больших тяжестей в быту и на производстве, резком повороте туловища, у спортсменов при больших физических нагрузках – как у мужчин, так и у женщин. При сильном кашле также происходит сокращение мышц брюшной стенки, чаще всего от такого надрыва страдают дети. И выражение «надорвала живот от смеха» соответствует истине.
Существует и такое понятие, как сорванный живот. Так говорят в случаях, когда брюшные мышцы испытывают систематическую перегрузку, и развиваются связанные с ней осложнения – образование грыж, опущение внутренних органов.
Общий стаж работы более 25 лет. В 1994 г. окончил Московский институт медико-социальной реабилилитологии, в 1997 г. прошел ординатуру по специальности «Травматология и ортопедия» в Центральном научно-исследовательском институте травмотологии и ортопедии им. Н.Н. Прифова.
Симптомы и признаки
Симптомы обусловлены избыточной утилизацией глюкозы в мышечной ткани – основного источника энергии. При распаде глюкозы образуется молочная кислота, которая раздражает нервные волокна, а выделяющиеся из нее ионы водорода снижают сократимость мышечных волокон и способность их расслабляться, как бы обездвиживают их. Это и обусловливает появление таких основных признаков :
- резкие боли и чувство жжения в мышцах;
- затруднение движений;
- спазм и уплотнение мышц брюшной стенки;
- появление кровоподтеков на коже живота (при разрыве мышц);
- повышение температуры тела до 37-38°.
Боль может быть довольно интенсивной, когда невозможно притронуться к животу или совершить движения, а брюшная стенка может быть сильно напряжена. Это бывает при разрыве мышечных волокон, а также при выхождении брюшной грыжи и ущемлении ее между спазмированными мышцами.
Именно поэтому нужно обязательно обратиться к врачу хирургу для уточнения диагноза и назначения адекватного лечения.
Первая помощь
Бытует мнение: если сорвал живот – достаточно принять обезболивающее средство, положить тепло и отлежаться.
Этого делать категорически нельзя до того, как осмотрит врач.
Вот почему: анальгетики могут «смазать» картину более серьезной патологии, например, образование и ущемление грыжи, а тепло только усилит кровоизлияние при разрыве мышц. У женщин может возникнуть опущение матки, влагалища, открыться кровотечение, когда также нельзя принимать анальгетики до осмотра специалиста.
Единственное, что можно сделать при оказании первой помощи — уложить пострадавшего на спину и согнуть ноги в коленях для большего расслабления брюшных мышц, положить холод и вызвать скорую помощь.
Если болевой синдром не сильно выражен, нужно доставить пострадавшего в травматологический пункт или ургентную больницу.
Иногда случается, что у ребенка болит живот после того, как он пытался поднять и тащить что-то тяжелое. Его нужно уложить и вызвать скорую помощь.
У детей слабый брюшной пресс, а повышение внутрибрюшного давления приводит к выхождению грыж.
Лечение
После осмотра врачом и исключения более серьезной патологии при растяжении брюшных мышц назначается такое лечение:
- физический покой;
- обезболивающие средства (ибупрофен, кеторол и их аналоги);
- холод на живот в течение первых суток, прикладывают грелку с холодной водой на 15-20 минут до 6 раз в день;
- местные обезболивающие средства (фастум-гель, кетонал, найз, индометацин);
- фиксация специальным бандажом с мягкой внутренней поверхностью;
- сухое тепло на болезненную область – на 2-3 сутки, можно прикладывать теплую грелку, разогретый песок или соль, а также пользоваться синей или инфракрасной лампой по 15 минут 2-3 раза в день.
Правильное лечение дает быстрый эффект, уже через несколько дней боли утихают, появляется возможность движений.
Восстановление
Для полного восстановления поврежденных мышц необходимо время от 10 до 14 дней.
Это – восстановительный период, в течение которого следует исключить тяжелые физические нагрузки и выполнять упражнения лечебной гимнастики. Она необходима, чтобы не сформировалась контрактура мышц живота.
Упражнения заключаются в наклонах туловища вперед, назад, в стороны, а также в поворотах. Нагрузку следует давать постепенно, чтобы не вызывать болей в брюшной стенке. Длительность занятий вначале от нескольких минут до 15-20 минут 3-4 раза в день. Со 2-й недели вводят упражнения на растяжку мышц: лежа на животе, разгибают туловище назад, упираясь в пол руками.
Также хороший эффект дает легких разогревающий массаж передней и боковых поверхностей живота, можно при этом использовать разогревающие мази (долобене, миотон, капсикам).
Последствия
Когда сильно болит живот после резкого напряжения мышц, нужно помнить, что иногда это может указывать на такие последствия:
- Выхождение и ущемление брюшной грыжи. Излюбленные места грыж – паховая и пупочная области, белая (срединная) линия живота, область послеоперационных рубцов. К болям присоединяется рвота, вздутие живота, ухудшается общее состояние.
- Образование гематомы брюшной стенки, что проявляется сильными болями, отечностью живота.
- Опущение внутренних органов – появляются тянущие боли в животе, нарушение стула, тошнота, у женщин могут быть кровотечения. Это осложнение развивается при частых, повторяющихся срывах живота.
Заключение
Если человек надорвал живот, и на это указывают симптомы, нельзя заниматься самодиагностикой и самолечением. Необходимо срочно обратиться за медицинской помощью, пройти обследование и строго выполнять назначения врача.
Как понять, что у вас растяжение или разрыв мышц живота. Основные симптомы
Тупая травма живота
Тупая травма живота – это закрытое травматическое повреждение органов брюшной полости и забрюшинного пространства. Проявляется болью в животе, ослаблением перистальтики, нарушением общего состояния. Возможно развитие шока. Состояние представляет угрозу для жизни, требуются неотложные лечебные мероприятия. Диагноз выставляется на основании клинических симптомов, данных УЗИ, КТ, рентгенографии, лапароскопии и других исследований. Лечение хирургическое – ревизия, ушивание или удаление поврежденных органов.
МКБ-10
Общие сведения
Тупая травма живота – повреждение внутренних органов, расположенных в брюшной полости и забрюшинном пространстве, при сохранении целостности кожных покровов передней брюшной стенки, поясничной области и боковых отделов живота. Представляет угрозу для жизни больного, при этом внешние признаки тяжелого повреждения отсутствуют или минимальны (кожные покровы целы, видимых деформаций нет), характерно наличие светлого промежутка (состояние пострадавшего сразу после травмы может оставаться удовлетворительным).
Все перечисленное в ряде случаев становится причиной позднего обращения больных к специалистам, затрудняет оказание первой помощи и создает определенные сложности в процессе диагностики. Между тем, вероятность благополучного исхода напрямую зависит от своевременного начала лечения. При развитии тяжелого состояния эффективность врачебной помощи значительно снижается, а вероятность летального исхода и возникновения опасных осложнений резко увеличивается.
Причины
Непосредственной причиной тупой травмы живота становится мощный концентрированный удар в область передней брюшной стенки и боковые отделы живота, реже – в область поясницы. Обычно в момент воздействия мышцы живота находятся в более или менее расслабленном состоянии – это создает благоприятные условия для «пропускания» удара вглубь тканей. Подобный механизм травмы может наблюдаться во время криминальных инцидентов (удар кулаком или ногой), автомобильных аварий, падений с большой высоты, природных или промышленных катастроф.
Для большинства перечисленных происшествий характерно интенсивное травматическое воздействие и одновременное возникновение нескольких повреждений. Возможны сочетания закрытой травмы живота с переломом таза, переломами ребер, переломами костей верхних и нижних конечностей, переломом позвоночника, ЧМТ и ранениями различных областей. Наличие нескольких повреждений утяжеляет состояние больного, провоцирует быстрое развитие травматического шока и увеличивает вероятность массивной кровопотери.
Классификация
С учетом особенностей повреждения в абдоминальной хирургии выделяют следующие виды тупой травмы живота:
- Без повреждения внутренних органов. В эту группу включают ушибы, разрывы фасций и мышц брюшной стенки.
- С повреждением органов брюшной полости. Сюда относят повреждение селезенки, повреждение печени, внутрибрюшинный разрыв мочевого пузыря, разрыв тонкого и толстого кишечника.
- С повреждением органов, расположенных за пределами брюшной полости. В эту группу включают внебрюшинный разрыв мочевого пузыря, повреждение почки, повреждение поджелудочной железы и разрывы некоторых отделов толстого кишечника.
- С внутрибрюшным кровотечением. Подобные травмы могут возникнуть при повреждении печени, селезенки, сосудов сальника и брыжейки кишечника.
- С угрозой раннего развития перитонита. Сюда относят травмы с разрывом полых органов (желудка, кишечника).
- С одновременным повреждением полых и паренхиматозных органов.
Тупая травма живота может быть изолированной (поврежден один орган, например, только печень или только тонкая кишка), множественной (повреждено несколько органов, например, селезенка и толстая кишка) или сочетанной (наблюдается поражение нескольких органов и систем, например, разрыв мочевого пузыря и перелом таза или повреждение поджелудочной железы и перелом плеча).
Симптомы
В анамнезе выявляется характерная травма, пациент жалуется на боль в животе. Отсутствие боли не является основанием для исключения диагноза тупой травмы живота: в светлом промежутке боль бывает незначительной, в эректильной фазе шока пострадавший может недооценивать тяжесть своего состояния и не замечать боли; при наличии других повреждений (например, переломов ребер или костей конечностей) боль в животе может уходить на второй план и не осознаваться из-за интенсивного болевого синдрома в другой части тела; в торпидной фазе шока жалобы могут отсутствовать из-за снижения чувствительности, угнетенности и безучастности больного, нарушений сознания и т. д.
В области передней брюшной стенки, нижних ребер, боковых отделов живота и поясницы иногда видны гематомы и ссадины. Мышцы передней брюшной стенки напряжены (следует учитывать, что при истощении, атрофии мышц, а также утолщении жирового слоя и жировом перерождении мышц напряжение может быть слабым, едва заметным). Выявляется болезненность при пальпации живота, при внутрибрюшных повреждениях определяются положительные симптомы раздражения брюшины.
При наличии 500 и более мл. крови, истекшей из поврежденного сосуда или паренхиматозного органа, можно определить притупление звука при перкуссии живота. При аускультации отмечается ослабление перистальтики. Из других симптомов могут присутствовать тошнота, рвота, отсутствие или изменения стула, кровь в моче, учащенное болезненное мочеиспускание и т. д. В числе общих неспефицических признаков – учащение пульса, снижение АД и увеличение шокового индекса.
В ряде случаев характерные симптомы позволяют травматологу или абдоминальному хирургу заподозрить повреждение того или иного органа еще до проведения инструментальных исследований. Так, при разрывах тонкой и толстой кишки появляется распространяющаяся, усиливающаяся боль в животе, тошнота и рвота, может развиваться травматический шок. При этом при разрывах толстой кишки напряжение брюшной стенки выражено ярче, нередко выявляются признаки внутрибрюшного кровотечения.
При травме печени обычно возникает обильное внутреннее кровотечение. Состояние пациента быстро ухудшается, развивается гиповолемический шок, возможна потеря сознания. Если контакт с больным сохранен, выявляются жалобы на боль в правом подреберье, иррадиирующие в правое надплечье. Давление снижено, дыхание и пульс учащенные, кожа бледная. При повреждении селезенки в ряде случаев также наблюдаются признаки массивного внутреннего кровотечения, однако боль беспокоит не справа, а слева. Иногда (при подкапсульном разрыве) состояние пациента в первые дни или даже недели может оставаться удовлетворительным.
При повреждении поджелудочной железы пострадавший жалуется на резкую боль в подложечной области, отмечается напряжение мышц брюшной стенки и вздутие живота. При повреждении почки возникает макрогематурия и боль в области поясницы. При внебрюшинных разрывах мочевого пузыря выявляется отек промежности и ложные позывы на мочеиспускание, при внутрибрюшинных повреждениях мочевого пузыря наблюдаются частые ложные позывы, боль внизу живота, вздутие живота и ослабление перистальтики.
Диагностика
Пострадавшего с подозрением на закрытую травму живота немедленно доставляют в медицинское учреждение, назначают анализы крови и мочи, определяют группу крови и резус-фактор. В остальном схему обследования составляют индивидуально. Для исключения внутрибрюшного кровотечения (в том числе подкапсульного) и оценки состояния внутренних органов используют УЗИ, КТ, МСКТ. Если эти исследования недоступны, при подозрении на разрыв полых органов применяют рентгенографию брюшной полости.
При подозрении на повреждение мочевого пузыря выполняют катетеризацию, при необходимости проводят восходящую цистографию. Наиболее точным и эффективным методом диагностики повреждений органов брюшной полости является лапароскопия, позволяющая визуально оценить состояние внутренних органов, степень их разрушения, источник и интенсивность кровотечения и, таким образом, максимально четко определить показания к хирургическому вмешательству и тактику оперативного лечения.
Лечение тупой травмы живота
Лечение ушибов, разрывов фасций и мышц брюшной стенки консервативное. При повреждении полых и паренхиматозных органов показана экстренная операция – ушивание, резекция или удаление органа. Вмешательство проводят на фоне интенсивных противошоковых мероприятий: переливания крови и кровезаменителей, искусственного дыхания, стимуляции сердечной деятельности, контроля и стимуляции диуреза и т. д. В послеоперационном периоде продолжают интенсивную терапию, назначают антибиотики и анальгетики.
Прогноз и профилактика
Прогноз определяется тяжестью тупой травмы живота, наличием повреждений тех или иных органов, общим состоянием здоровья пострадавшего, временем проведения оперативного вмешательства. При сочетанных повреждениях летальность достигает 70, при разрывах печени — 50%, при разрывах селезенки — 5%. В раннем послеоперационном периоде возможно развитие перитонита, в отдаленном может возникать спаечная болезнь, обусловленная наличием рубцовых сращений в брюшной полости. Профилактика предполагает проведение мероприятий по снижению уровня травматизма.
3. Диагностика и хирургическая тактика при закрытой травме живота / Томнюк Н.Д., Рябков И.А., Жиго П.Т., Кембель В.Р. // Бюллетень ВСНЦ СО РАМН — 2007 — №4
4. Оптимизация диагностики тупой травмы живота / Файзулина Р.Р., Нузова О.Б., Бобылева Е.О. // Здоровье и образование в XXI веке — 2017 — Т.19, №5
Болит живот в области пупка
Диагностика болей в животе всегда представляет трудность для врача. Дело в том, что в брюшной полости расположено достаточно большое количество органов и все они могут вызывать болевые ощущения различного характера и интенсивности. К органам брюшной полости относятся: печень с желчным пузырем, желудок, поджелудочная железа, селезенка, почки, надпочечники, мочеточники, различные отделы кишечника. Выделить в этой массе нездоровую структуру довольно сложно, поэтому, если у вас болит в области пупка, без опытного врача не обойтись.
Почему болит живот в области пупка?
Существует множество причин болей в центральной части живота. Среди них:
- стеноз тонкого кишечника в острой форме (если располагается в средней его части – как раз в области пупка);
- энтериты и энтероколиты различного генеза (с острыми спазмами);
- нарушение кровоснабжения кишечника в результате патологии брыжеечных сосудов;
- ферментная недостаточность;
- пупочные грыжи;
- злокачественные новообразования в тонком кишечнике, прилегающих органах и структурах (мочеточники, почки, желудок, сальник);
- вирусные и бактериальные инфекции.
На заметку! Если у женщины слегка болит живот в области пупка во время беременности – это, скорей всего, естественная реакция на расширение матки. Она давит стенками на прилегающие органы, что вызывает легкую болезненность.
Болит живот в области пупка и тошнит
Если к болезненным ощущениям добавляется еще и тошнота, это говорит о проявлении вполне конкретных заболеваний.
Острый инфекционный энтерит вначале лишен специфических симптомов: проявляется общая слабость, повышается температура тела, возможна головная боль. Характерные признаки в виде острых спазмов в области пупка, тошноты, рвоты и диареи проявляются позже, когда заболевание переходит в основную фазу своего развития. Дополнительные симптомы зависят от типа инфекционного агента:
- сальмонеллы (пенистый стул с зелеными слизистыми сгустками, сниженное давление, тахикардия, повышенная температура);
- ротавирусная инфекция, или кишечный грипп (многократная рвота, водянистый неоформленный кал с кислым запахом, лихорадка);
- лямблии (метеоризм, стул без примесей слизи);
Внимание! Отсутствие своевременного лечения вкупе со слабым иммунитетом могут спровоцировать серьезные осложнения: тифозную и септическую форму сальмонеллеза с поражением внутренних органов, анемию и потерю веса при лямблиозе, сильнейшее обезвоживание при ротавирусе.
Болезнь Крона – аутоиммунное заболевание неясной этиологии, которое очагово поражает различные отделы кишечника. Однако если болезнь решила остановиться на среднем отделе тонкой кишки, болезненные симптомы будут наблюдаться именно в районе пупка. Помимо болей в околопупочной зоне, наблюдается тошнота, диарея, рвота, метеоризм, лихорадка, утомляемость и потеря массы тела.
На заметку! Главным проявлением болезни Крона является специфическое очаговое поражение стенок кишечника, поэтому для подтверждения диагноза требуется колоноскопия.
Ущемление пупочной грыжи перекрывает кровоснабжение попавшим в защемленный участок органам и постепенно приводит к некрозу тканей. Выраженная боль, тошнота и нарушения дефекации – основные симптомы болезни. Грыжу легко определяют по наличию выпуклого образования в центральной части живота.
На заметку! Пупочная грыжа развивается в результате резкой физической нагрузки на фоне ослабления мышечного корсета брюшной стенки. Представляет собой выпадение органов брюшной полости через пупочное кольцо. Неущемленная грыжа не доставляет проблем и может оставаться без лечения достаточно длительное время. Однако всегда существует опасность защемления.
Острый аппендицит на ранней стадии в ряде случаев дает болевой синдром в пупочной зоне, что заметно затрудняет его диагностирование, так как остальные признаки (тошнота, рвота, понос и высокая температура) совершенно не специфичны.
Высокая непроходимость кишечника — наблюдается при инвагинации кишечника (вхождении одного участка кишки в другой), при закупорке просвета кишки скоплением паразитов, опухолью, желчными и каловыми камнями, что провоцирует периодические болезненные спазмы с многократной рвотой. Газы не имеют возможности отойти, и живот раздувается до аномальных размеров.
Важно! Интенсивность боли может достигать таких пределов, когда ее невозможно купировать даже с помощью наркотических препаратов.
Острая ишемия кишечника развивается при тромбоэмболии (закупорке тромбом) крупных брыжеечных сосудов. Длительный недостаток кровоснабжения приводит к дистрофии и отмиранию тканей, что выливается в резкие боли с яркими приступами тошноты, непрерывной рвоты, урчанием в животе и диареей с примесью крови в кале. Боль, сосредоточенная немного выше пупка – самый первый симптом опасной патологии. Она появляется внезапно и требует незамедлительной реакции.
Онкологические заболевания кишечника на ранней стадии проявляются незначительными болями. С течением времени они становятся регулярными, спазмообразными. Появляется тошнота, изжога; стул становится разжиженным, дегтярного цвета (из-за примеси крови). Заболевание может сопровождаться анемией.
Тошнота в сочетании с абдоминальной болью – не безобидный симптом. Единственная возможность удачного исхода – своевременное обращение к врачу. В противном случае, проблема способна привести к серьезным осложнениям, вплоть до смертельного исхода.
Болит живот после еды в области пупка
Если главным катализатором боли становится прием пищи, круг возможных проблем также существенно сокращается. Эти заболевания не представляют сиюминутного риска для жизни пациента, однако требуют серьезного лечения.
Хроническая ишемия в области кишечника развивается при закупорке более мелких питающих сосудов холестериновыми бляшками. В отличие от острой ишемии, характеризуется не резкими умеренными болями в висцеральной области, которые появляются преимущественно после приема пищи или при физической нагрузке.
Ферментные энтеропатии развиваются при недостатке какого-либо пищеварительного фермента и приводят к сбою пристеночного пищеварения. Организм начинает отторгать определенные продукты, поэтому прием пищи может спровоцировать очередной приступ с резкой болью, метеоризмом и сильно разжиженным, пенистым стулом.
Синдром раздраженного кишечника после каждого приема пищи провоцирует болезненные спазмы, дополненные метеоризмом и диареей. Является функциональным нарушением и напрямую зависит от уровня нервной нагрузки.
Болит живот при надавливании в области пупка
Пупочная боль не всегда имеет явный характер. Иногда она проявляется лишь в процессе пальпации. Это характерно для:
Как не нанести травму позвоночнику: соблюдаем правильную технику подъема тяжестей
Почему у человека развивается деформация позвоночника, и каковы провоцирующие факторы возникновения болей? Действенные советы, как не навредить позвоночному столбу и пояснице. Рекомендации по снижению нагрузок на эти части тела.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Крепкий позвоночник – залог здоровья человеческого организма. Необходимо поддерживать его в отличной форме. Ухудшение состояния опорно-двигательного аппарата происходит из-за травмирования или заболевания позвоночника, связанного с перенапряжением и деформацией во время неправильного поднятия тяжестей.
От чего развивается недуг
Позвонки состоят из костной ткани, которая обеспечивает им прочность. Межпозвонковые диски придают гибкость и подвижность позвоночнику. При поднятии груза хрящевые образования из кольцевидных соединительнотканных пластинок сжимаются.
Случается, что из-за чрезмерного сжатия диски не успевают восстанавливаться и начинают разрушаться. По этой причине начинает болеть спина, т.к. защемляются нервные окончания. Человек уже не может поднимать тяжести как раньше.
Чтобы избежать проблемы с позвоночником в повседневной жизни соблюдайте правила по правильному подниманию и перемещению тяжелой ноши. Нужно знать, как грамотно переносить и опускать тяжелые вещи.
Несоблюдение рекомендаций приведет:
- к боли в спине;
- грыже; ;
- радикулиту;
- варикозному расширению вен.
Если при поднятии тяжестей человек испытывает затруднения, значит, в организме произошел сбой, или неправильно выполняются действия.
Как не сорвать спину во время транспортировки груза
Если поднимать неверно тяжелый предмет, то можно получить растяжение.
- Вес поднимаемого объекта должен приходиться на мышцы ног, чтобы снять лишний перегруз со спины и поясничного отдела;
- Спину держат прямой – сначала необходимо присесть, на корточки, прижать предмет к себе, взять его и встать вместе с ношей;
- Если поднимать тяжесть наклонившись, под углом, то вся нагрузка ложится на спину, что приведет к растяжке тканей и смещению позвонков;
- Резкие движения, повороты во время поднятия габаритного предмета исключены. Подниматься нужно медленно, без рывков;
- Если вещь необычной конфигурации, ее держат так, чтобы наиболее тяжелая часть располагалась ближе к телу и на уровне пояса. В этом случае центр тяжести груза ближе к позвоночнику, поэтому потребуется меньше усилий удерживать спину в прямом положении;
- Старайтесь перемещаться маленькими шагами;
- При необходимости передвинуть тяжелый предмет его лучше толкать, а не тянуть за собой;
- Увесистую сумку не рекомендуется удерживать в одной руке. По возможности массивную ношу разделите на части, чтобы переносить ее двумя руками;
- Хорошим вариантом переноски тяжелых вещей является рюкзак. Тогда большой вес равномерно ложится на плечи, позвоночник, поясницу.
Внимание! При работе с тяжелым грузом позвоночник должен оставаться прямым, т.е. спина не должна наклоняться в его сторону!
Советы медиков
Придерживаясь мер профилактики, убережете спину от надрыва:
- Тяжелый баул постоянно перекладывают из одной руки в другую. Надо периодически останавливаться, давая отдых спине и конечностям;
- Чтобы не травмировать позвоночник надевайте специальный пояс или корсет. Оберните поясницу от груди до крестца тканью, закрепив тугое полотенце булавками. Если зафиксировать позвоночник, то движения станут плавными. Закрепляющую повязку носят только во время тяжелых работ. В период отдыха ее снимают, чтобы мышцы не привыкали к поддержке;
- Вещи с пола достают не в наклоне, а поднимают, опустившись на колено;
- Огородные работы лучше выполнять сидя на скамеечке или стоя на коленках;
- Во время труда, связанного с поднятием тяжестей, давайте небольшой отдых позвоночнику, сменив вид деятельности, где будут задействованы другие мышцы;
- При возникновении резкой боли в поясничном отделе, когда спина не гнется, нельзя выпрямляться через силу. Лягте на бок, дождитесь, пока она прекратится;
Что делать, если потянул спину
Острую боль в спинной зоне провоцирует резкое поднятие груза, чрезмерная тяжесть предмета, неудачное движение. Первую помощь можно оказать человеку дома. Главное – ограничить подвижность и соблюдать постельный режим.
Обезболивающим средством послужит лед, приложенный к пояснице. Его кладут в пакет и заворачивают в полотенце. Холод остудит мышечную ткань, снимет опухоль и воспаление.
Сразу после травмы греть спину воспрещается! Лишь на вторые-третьи сутки лечатся теплом после срыва спины. Растворить ложку соли в литре кипяченой воды комнатной температуры. Оставить на полчаса. Погрузить ткань, которая изготовлена из овечьей шерсти, в соляной раствор. Для компресса нужна именно кошма, результат будет лишь в таком случае. Отжать материал и приложить к низу спины. Зафиксировать примочку бинтом или обвязать полотенцем. Держать полтора часа. Поддерживающую процедуру проводить две недели.
Народные средства эффективны при лечении недуга позвоночника. Необычный компресс, в состав которого входит белый ладан (древесная смола), поможет избавиться от болевого синдрома, снять воспаление, убрать напряжение в мышцах. Пакетик вещества можно купить в аптеке или приобрести в церковной лавке. В порошок ладана добавляют взбитые яичные желтки и натертое хозяйственное мыло. Смесь размещают на шерстяной ткани и прикладывают к воспаленному участку. Терапия длится неделю.
Пользу принесут горчичники вкупе с медом. Жидкий нектар наносят на пораженный участок и застилают салфетками. Намоченные в горячей воде листы бумаги с горчицей положить на салфетки. Через час снять, протереть спину и укутаться теплой вещью.
Прежде чем пользоваться рецептами нетрадиционной медицины, посоветуйтесь с врачом. Народные средства применяют только в период ремиссии! Держите спину в хорошей форме, оставайтесь сильными и здоровыми!
Задержка месячных
Врач акушер-гинеколог высшей категории, кандидат медицинских наук, член Ассоциации гинекологов-эндоскопистов РФ, член Ассоциации эндометриоза, член Общества репродуктивной медицины и хирургии, член European Society of Gynecology
Задержка месячных – сбой менструального цикла, заметить который можно по отсутствию критических дней в срок от 35 дней. Симптом может возникнуть в любом возрасте, так как привести к нему может множество причин.
Если выделения не появляются в срок до 5-7 дней, после чего дают о себе знать, это патологией не является. В том случае, если сбой длится дольше или происходит более одного раза, следует записаться на прием к гинекологу.
Симптомы
Признак задержки месячных один – их отсутствие. Однако следует внимательно отнестись к своему состоянию и понаблюдать за самочувствием. Дополнительные симптомы могут указать на причину сбоя. К ним можно отнести головные боли, резкий набор или потерю веса, тошноту, усиление чувствительности в груди, общую физическую слабость и другие.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Основные причины
Беременность
Причин задержки месячных может быть масса, однако чаще всего задержка происходит при беременности. Так, если критические дни не наступают, следует сначала сделать тест на беременность (продается в любой аптеке). Для максимально точного результата рекомендуется приобрести сразу 2-3 теста разных фирм.
При беременности женщина может ощутить легкую тошноту, резкие перемены в настроении, болезненные ощущения в области груди и ее набухание. Отсутствие дополнительных признаков не исключает беременность.
Помимо теста можно сдать анализ на содержание в организме хорионического гонадотропного гормона (ХГЧ), который даст более точный ответ.
В случае если оба обследования показывают отсутствие беременности, а месячные так и не наступают, необходимо как можно скорее обратиться к гинекологу для выявления точной причины.
Гинекологические заболевания
Внематочная беременность, поликистоз яичников, опухолевые образования в области женских половых органов, воспаления в зоне таза – все это может повлечь за собой сбой менструального цикла.
Большинство таких заболеваний нуждаются в экстренной диагностике и лечении, поэтому не стоит медлить с посещением гинеколога.
Мощный стресс
Симптом задержки месячных может спровоцировать серьезный эмоциональный или физический стресс, умственные перегрузки, отсутствие отдыха.
Нередко именно сбоем менструального цикла проявляются перенапряжения. Таким образом организм женщины кричит о помощи, и если его не услышать, к задержке могут добавиться иные недуги.
Смена климата
Перелет из жаркой страны в холодную и наоборот, сопровождающийся резкой сменой режима сна и бодрствования, зачастую также влечет за собой сбой менструального цикла.
В большинстве случаев ситуация нормализуется сама по себе с течением времени.
Неправильное питание
Стандартная норма задержки месячных в 5-7 дней может быть также звоночком организма о помощи, если сбой вызван соблюдением строгой диетой.
Многие женщины, желающие быстро сбросить лишние килограммы, в погоне за стройностью нередко забывают о здоровье. Любая диета должна проводиться под наблюдением специалиста. Кроме того, ни в коем случае нельзя входить в диету резко, так как стремительный вход влечет стресс для организма.
Поэтому важно сбалансировать свое питание, желательно с обращением к профессиональному диетологу.
Гормональная перестройка организма
Распространенная причина задержки менструального цикла – это гормональный сбой, связанный с работой щитовидной железы. В особенности это касается периода полового созревания или порога климакса.
Это же касается длительного приема, а затем резкого прекращения приема гормональных препаратов.
В данном случае гинеколог может рекомендовать консультацию эндокринолога.
Постродовой период
В период беременности и на протяжении некоторого времени после родов у женщин наблюдается отсутствие месячных.
Следует не забывать о необходимости контрацепции после родов, так как отсутствие критических дней не означает исключение нежелательной беременности. Первый овуляторный цикл, как правило, начинается незаметно для женщины, и без должного предохранения у нее велик шанс забеременеть.
Диагностика
Обнаружив у себя длительную задержку критических дней, а также коричневые выделения при задержке месячных, необходимо обратиться за помощью к специалисту.
В процессе диагностирования используются следующие приемы:
- стандартный гинекологический осмотр;
- сдача крови на уровень содержания ХГЧ, а также исследование гормонов гипофиза, яичников; ; и КТ головного мозга (в редких случаях, при необходимости).
Обследование желательно проводить в той же клинике, в которой принимает специалист. Дело в том, что анализы каждой лаборатории располагают собственными референсными значениями, а оборудование – показателями. Так врач будет точно знать, что происходит с телом пациентки.
При отсутствии проблем с точки зрения гинекологии, врач может направить на консультацию к диетологу, эндокринологу или психотерапевту.
Ответы на распространенные вопросы
Задержка месячных: что делать?
При задержке более 5-7 дней следует сделать тест на беременность (в случае если имел место половой акт) и записаться на прием к гинекологу.
Можно ли вызвать месячные в домашних условиях?
Любые самостоятельные действия могут серьезно навредить здоровью и, в особенности, репродуктивной системе. Предпринимать что-либо без предварительного согласования с врачом категорически запрещено.
Сколько дней может быть задержка месячных?
Нормальный срок для задержки – 5-7 дней однократно. При повторении ситуации лучше обратиться к гинекологу.
Можно ли ускорить месячные?
Ускорить их появление, не навредив своему здоровью, невозможно. Любая стимуляция может быть чревата серьезными осложнениями.
Заворот кишечника
array(6) string(5) «30063» [«WIDTH»]=> int(620) [«HEIGHT»]=> int(510) [«SRC»]=> string(86) «/upload/sprint.editor/610/img-1658586165-8955-294-5c96c500e41f1d29e92a5a562a0b9c90.jpg» [«ORIGIN_SRC»]=> string(86) «/upload/sprint.editor/610/img-1658586165-8955-294-5c96c500e41f1d29e92a5a562a0b9c90.jpg» [«DESCRIPTION»]=> string(0) «» >
Кишечная непроходимость – это патологическое состояние, ведущее к нарушению пассажа пищевого комка по кишечнику, расстройству кровообращения, интоксикации организма, а при неблагоприятном исходе к омертвению и перфорации участков кишечной стенки и гибели человека.
Одна из причин непроходимости – заворот кишечника – ситуация, когда часть толстой или тонкой кишки перекручивается вокруг собственной оси или вокруг оси брыжейки. Места перекрута становятся зажимом не только для пищевой массы, но и для нервных волокон, кровеносных и лимфатических сосудов.
Причины заворота кишок и факторы риска
Чтобы произошел поворот, должны возникнуть нетипичные, форс-мажорные обстоятельства. Это могут быть внутренние и внешние причины:
- физические: травма живота, удар об воду, резкий поворот тела, вынужденная непривычная поза, сдавление, сотрясение, подъем тяжестей;
- пищевые: переедание, особенно после длительного голодания, употребление незнакомой экзотической пищи, большое количество труднопереваримой клетчатки в рационе, продолжительный голод;
- органические: спаечные процессы, пупочная грыжа, новообразования, нарушение иннервации кишечника вследствие поражения центральной нервной системы, беременность;
- химические: отравление свинцом или лекарственными препаратами.
При анализе данных о пациентах были выявлены факторы, увеличивающие вероятность возникновения перекручивания кишок:
- возраст старше 55 лет (заворот сигмовидной кишки часто возникает у пациентов старше 60 лет, ободочной и слепой кишки – после 50 лет);
- регулярные запоры или поносы;
- малоподвижный образ жизни;
- тяжелый физический труд;
- фанатичная приверженность различным системам голодания для похудения, нерегулярное питание;
- переедание, особенно перед сном.
array(6) string(5) «30064» [«WIDTH»]=> int(1200) [«HEIGHT»]=> int(650) [«SRC»]=> string(59) «/upload/sprint.editor/697/img-1658586348-9773-257-bowel.jpg» [«ORIGIN_SRC»]=> string(59) «/upload/sprint.editor/697/img-1658586348-9773-257-bowel.jpg» [«DESCRIPTION»]=> string(0) «» >
Основные симптомы
Заворот кишечника – состояние опасное для здоровья и жизни, поэтому при первых же признаках недомогания следует обращаться за врачебной помощью.
Симптомы по степени их появления и нарастания:
острая, схваткообразная боль в животе
в течение суток боль становится постоянной и труднопереносимой, может дойти до состояния шока
асимметрия контуров живота, вздутие
тошнота,многократная рвота (может быть с желчью, а в тяжелых случаях с запахом или примесью кала)
слабость, бледность, низкое артериальное давление, учащенный пульс
головная боль, головокружение, возможно спутанное сознание (и другие признаки интоксикации)
обезвоживание (сухие и потрескавшиеся губы, вязкая слюна, тусклая кожа)
Патология развивается быстро и состояние больного стремительно ухудшается. Человек погибнет в течение 2–3 суток, если не будет оказана экстренная медицинская помощь.
Оставьте заявку и наши врачи ответят на все ваши вопросы!
Как развивается заболевание
При полном перекрытии просвета кишки пищевые массы и газы не могут выйти естественным путем. Кишечник сокращается, пытается продвинуть содержимое, но не может. Возникают острые приступообразные боли. Накапливается газ и продукты распада, отравляется нервная система. Зажатый участок кишки начинает раздуваться от брожения (отсюда постоянная сильная боль и визуальное увеличение живота). Нарушается кровоток и передача нервного импульса.
Прекращается перистальтика. Поскольку нет кровоснабжения, ткань не получает кислород и гибнет. Образуются зоны омертвения. Стенка кишечника разъедается, разрывается, и содержимое патологического очага – изливается в брюшную полость, нарушая внутреннее равновесие в брюшине и обсеменяя все органы бактериями, вызывая воспаление (перитонит).
Диагностика
Врач-хирург Юсуповской больницы проводит визуальный, мануальный и инструментальный осмотр, собирает анамнез и направляет на дальнейшее обследование.
array(6) string(5) «30070» [«WIDTH»]=> int(620) [«HEIGHT»]=> int(480) [«SRC»]=> string(86) «/upload/sprint.editor/ab5/img-1658586783-9891-583-401ab96fbda1d27d061799d958010d0b.jpg» [«ORIGIN_SRC»]=> string(86) «/upload/sprint.editor/ab5/img-1658586783-9891-583-401ab96fbda1d27d061799d958010d0b.jpg» [«DESCRIPTION»]=> string(0) «» >
Подтвердить или опровергнуть кишечную непроходимость по причине заворота кишечника можно при помощи:
- рентген контрастного исследования с барием;
- ультразвуковой диагностики;
- эндоскопии;
- лапароскопии;
- лабораторной диагностики.
Специализированных лабораторных тестов нет, но общий анализ и биохимия крови могут показать глубину интоксикации и воспалительного процесса.
Лечение
Поскольку состояние пациента при кишечной непроходимости быстро ухудшается, применяется только хирургическое лечение заворота кишок. Операция полостная, хирург вручную расправляет образовавшуюся петлю кишечника; в зависимости от стадии развития процесса иссекает зоны поражения или весь раздувшийся участок; возвращает функциональное состояние.
заворот кишок операция
Для успешного лечения и восстановления после операции врачами Юсуповской больницы применяется назоинтестинальный зонд. Он вводится во время операции, после всех основных хирургических манипуляций. Зонд пропускается через пищевод и желудок в оперированный отдел кишечника и находится там до восстановления иннервации, моторики и кровообращения, поддерживая правильное положение и свободный просвет кишки. Под наблюдением врача извлекается через 3–7 дней.
Медикаментозное лечение носит симптоматический характер: обезболивание, снятие спазмов и позывов к рвоте, восстановление водно-солевого баланса.
В терапевтических целях используются и сифонные клизмы.
Заворот кишок может повторяться, поэтому следует неукоснительно выполнять рекомендации лечащего врача, особенно на стадии реабилитации. Придерживаться назначенной диеты и физических нагрузок.
Любая внутрибрюшная операция может послужить причиной образования спаек. Поэтому, помимо соблюдения режима питания и активности, нужно периодически проходить профилактические медицинские осмотры и своевременно обращаться к врачу.
При завороте кишечника счет идет на часы, поэтому, чем раньше пациент обратиться за медицинской помощью, тем меньше необратимых процессов произойдет и легче будет устранить болезнь. Попытки прибегнуть к самолечению в этой ситуации бесполезны и опасны, они могут усугубить состояние и привести к смерти.
В Юсуповской больнице есть все возможности для проведения экстренной диагностики и лечения, а также для комфортного восстановления здоровья пациентов.
Ушиб брюшной стенки сопровождается болью и локальным отеком области повреждения. Возможны кровоизлияния и ссадины. Боль усиливается при акте дефекации, чихании, кашле и изменении положения тела.
Разрыв мышц и фасций брюшной стенки проявляется теми же симптомами, однако, боль в этом случае более сильная, поэтому возможно развитие динамической кишечной непроходимости вследствие рефлекторного пареза кишечника. Необходимо дополнительное обследование для исключения разрывов паренхиматозных и полых органов.
Разрыв тонкой кишки обычно возникает при прямом ударе в область живота. Сопровождается усиливающейся и распространяющейся болью в животе, напряжением мышц брюшной стенки, учащением пульса и рвотой. Возможно развитие травматического шока. Разрыв толстой кишки по симптоматике напоминает разрывы тонкой кишки, однако при этом нередко выявляется напряжение брюшной стенки и признаки внутрибрюшного кровотечения. Шок развивается чаще, чем при разрывах тонкой кишки.
Повреждение печени возникает при травме живота достаточно часто. Возможны как подкапсульные трещины или разрывы, так и полный отрыв отдельных частей печени. Такая травма печени в подавляющем большинстве случаев сопровождается обильным внутренним кровотечением. Состояние больного тяжелое, возможна потеря сознания. При сохраненном сознании пациент жалуется на боли в правом подреберье, которые могут иррадиировать в правую надключичную область. Кожа бледная, пульс и дыхание учащенное, артериальное давление снижено. Признаки травматического шока.
Повреждение селезенки – наиболее распространенное повреждение при тупой травме живота, составляет 30% от общего числа травм с нарушением целостности органов брюшной полости. Может быть первичным (симптомы появляются сразу после травмы) или вторичным ( симптомы возникают через несколько дней или даже недель). Вторичные разрывы селезенки обычно наблюдаются у детей. При небольших разрывах кровотечение останавливается из-за образования кровяного сгустка. При крупных повреждениях возникает обильное внутреннее кровотечение со скоплением крови в брюшной полости (гемоперитонеум). Состояние тяжелое, шок, падение давления, учащение пульса и дыхания. Пациента беспокоят боли в левом подреберье, возможна иррадиация в левое плечо. Боль уменьшается в положении на левом боку с согнутыми и подтянутыми к животу ногами.
Повреждения поджелудочной железы. Обычно возникают при тяжелых травмах живота и нередко сочетаются с повреждением других органов (кишечника, печени, почек и селезенки). Возможно сотрясение поджелудочной железы, ее ушиб или разрыв. Пациент жалуется на резкие боли в подложечной области. Состояние тяжелое, живот вздут, мышцы передней брюшной стенки напряжены, пульс учащен, артериальное давление снижено.
Повреждение почки при тупой травме живота встречается достаточно редко. Это связано с месторасположением органа, лежащего в забрюшинном пространстве и со всех сторон окруженного другими органами и тканями. При ушибе или сотрясении появляется боль в поясничной области, макрогематурия (выделение мочи с кровью) и повышение температуры. Более тяжелые повреждения почек (размозжения или разрывы) обычно возникают при тяжелой травме живота и сочетаются с повреждением других органов. Характерно шоковое состояние, боль, напряжение мышц в поясничной области и подреберье на стороне поврежденной почки, падение артериального давления, тахикардия.
Разрыв мочевого пузыря может быть внебрюшинным или внутрибрюшинным. Причиной становится тупая травма живота при наполненном мочевом пузыре. Для внебрюшинного разрыва характерны ложные позывы на мочеиспускание, боль и отек промежности. Возможно выделение малого количества мочи с кровью. Внутрибрюшинный разрыв мочевого пузыря сопровождается болью внизу живота и частыми ложными позывами на мочеиспускание. Из-за мочи, излившейся в брюшную полость, развивается перитонит. Живот мягкий, умеренно болезненный при пальпации, отмечается вздутие и ослабление кишечной перистальтики.
Подозрение на травму живота является показанием к немедленной доставке пациента в стационар для диагностики и дальнейшего лечения. В такой ситуации крайне важно как можно быстрее оценить характер повреждений и в первую очередь – выявить кровотечение, которое может угрожать жизни пациента. При поступлении во всех случаях обязательно выполняются анализы крови и мочи, проводится определение группы крови и резус-фактора. Остальные методы исследования выбираются индивидуально с учетом клинических проявлений и тяжести состояния пациента.
С появлением современных, более точных методов исследования рентгенография брюшной полости при травме живота частично утратила свое диагностическое значение. Тем не менее, ее можно применять для выявления разрывов полых органов. Проведение рентгенологического исследования также показано при огнестрельных ранениях (для определения места расположения инородных тел – пуль или дроби) и при подозрении на сопутствующий перелом таза или повреждение грудной клетки. Доступным и информативным методом исследования является УЗИ, позволяющее диагностировать внутрибрюшное кровотечение и обнаруживать подкапсульные повреждения органов, которые могут стать источником кровотечения в будущем. При наличии соответствующего оборудования для обследования пациента с травмой живота используют компьютерную томографию, которая позволяет детально изучить структуру и состояние внутренних органов, выявив даже небольшие повреждения и незначительное кровотечение. При подозрении на разрыв мочевого пузыря показана катетеризация – подтверждением диагноза является малое количество кровянистой мочи, выделяющейся через катетер. В сомнительных случаях необходимо проведение восходящей цистографии, при которой обнаруживается наличие рентгенконтрастного раствора в околопузырной клетчатке.
Одним из самых эффективных методов диагностики при травме живота является лапароскопия. В брюшную полость через небольшой разрез вводится эндоскоп, через который можно непосредственно увидеть внутренние органы, оценить степень их подтверждения и четко определить показания к операции. В ряде случаев лапароскопия является не только диагностической, но и лечебной методикой, при помощи которой можно остановить кровотечение и удалить кровь из брюшной полости.
Ушибы брюшной стенки, а также разрывы мышц и фасций лечатся консервативно. Назначается постельный режим, холод и физиотерапия. При крупных гематомах может понадобиться пункция или вскрытие и дренирование гематомы. Разрывы паренхиматозных и полых органов, а также внутрибрюшные кровотечения являются показанием к экстренной операции. Под общим наркозом выполняется срединная лапаротомия. Через широкий разрез хирург тщательно осматривает органы брюшной полости, выявляет и устраняет повреждения. В послеоперационном периоде при травме живота назначаются анальгетики, проводится антибиотикотерапия. При необходимости в ходе операции и в послеоперационном периоде выполняется переливание крови и кровезаменителей.